В продолжение темы коммерциализации медицины
Янник Жаффре
Каждый год в мире беременеют 200 миллионов женщин; для более чем 500 тысяч из них беременность заканчивается летальным исходом. 47% смертельных случаев[1] приходится на африканские страны, расположенные южнее Сахары, а это значит, что в некоторых из них, таких, например, как Мали или Нигер, ежегодно в результате осложнений беременности или во время родов можно ожидать более 3000 смертей. В целом, если беременность и роды в странах Западной Европы сопряжены со смертельным риском для одной женщины из 3200, то в Африке – для каждой двенадцатой (Ouédraogo & al. 2002, Des Forts 1996).

Район Гедиавэй в пригорде Дакара является одним из самых густонаселенных в Республике Сенегал. Центр здравоохранения в районе Руа Бодуан обслуживает 298 000 неимущих жителей, включая 18 000 женщин репродуктивного возраста, часто перебирающихся сюда из сельских районов. В центре могут оказать помощь при осложнениях, развившихся во время беременности, родов и в послеродовой период. Здесь и далее — снимки с сайта ВОЗ: Сенегал: спасение жизни матерей и новорожденных
В ответ на эту ситуацию предпринимаются различные превентивные действия, такие, например, как программы планирования семьи, цель которых – борьба с печально известным «правилом чрезмерности»: слишком много детей, слишком ранние, слишком поздние или слишком частые беременности. Именно с этими факторами связана в первую очередь высокая материнская смертность. Подобная работа необходима. Однако нелегко воздействовать на такие формы социального поведения, как рождаемость, брачность или практики прерывания беременности (Perrot 1998), обусловленные сложным и изменчивым взаимодействием юридических, социальных, религиозных и психологических факторов.
Другие меры, дополняющие вышеназванные, нацелены на улучшение качества лечения и работы медицинского персонала. В расчете на прямую помощь «на месте» программы, ориентированные на выявление причин неэффективности функционирования родильных отделений и улучшение качества медицинского обслуживания, осуществляются непосредственно в родильных домах.
На первый взгляд, изучение ситуации в родильных домах и воздействие на качество медицинских услуг выглядит более ограниченной и потому более простой задачей. И действительно, медицинские причины летального исхода беременности или родов известны: кровотечение (27%), инфекции (14%), артериальная гипертония (13%), осложненные роды (9%), [нелегальные или сделанные неквалифицированным персоналом] аборты (16%). Известно также, что именно необходимо предпринимать, чтобы избежать смертельного исхода: правильно сделанное кесарево сечение, применение сульфата магния, соблюдение необходимой гигиены во время родов, диагностика, переливание крови (Prual 2004 & 2008). Иначе говоря, материнская смертность могла бы быть существенно снижена благодаря улучшению работы медицинских учреждений (Prual 2004 & 2008).
К сожалению, факт остается фактом: данные действия предпринимаются чрезвычайно редко. Необходимо поэтому понять причины расхождения между тем, что медперсонал обязан (и в большинстве случаев умеет) делать и тем, что, увы, происходит в реальности. Благодаря нескольким исследованиям (Jaffré & Prual 1994 ; Jewques 1998, Jaffré & Olivier de Sardan 2003), уже можно составить первое представление о ситуации. Названные работы отмечают, в частности, широкую распространенность коррупции, связанную с социальным положением медицинского персонала. Однако данные исследования носят слишком общий характер и не позволяют судить о причинах того или иного действия (или бездействия) медперсонала, а также о сложном переплетении медицинских и социальных факторов при принятии соответствующих решений. Следует обратить пристальное внимание на то, какую роль в поведении медицинских работников играют различные моральные факторы (чувство ответственности, сострадание, пренебрежение своими обязанностями, желание хорошо выполнить свою работу…).
Другими словами, мы решили проанализировать, каким образом совокупность техники лечения, организации труда и специфики социальных отношений создают условия для высокой материнской смертности в родильных отделениях типичных западноафриканских больниц[2].
Метод исследования
Содержание
- 1 Метод исследования
- 2 Социальная и организационная составляющие материнской смертности
- 3 «Дьявол в мелочах»
- 4 “Приписываемые” причины
- 5 Эффект привыкания
- 6 Кодовая коммутация поведения
- 7 “Вымарывание” записей, или белые пятна в клинических данных
- 8 Несогласованность в работе отделений
- 9 Полумеры, усугубляющие дезорганизацию
- 10 Забвение значимого
- 11 Особая форма социальных отношений
- 12 Что может подсказать антропология
- 13 Библиография
Мы использовали сложную систему наблюдения, позволявшую “непрерывно” и “параллельно” следить за действиями всех участников тех драматических событий, свидетелями которых мы становились: рожениц, сопровождающих их родственников, всего участвующего в происходящем медперсонала, а иногда и прочих “периферийных” фигурантов, например, административного персонала, фармацевтов или шоферов такси. Одни из нас постоянно присутствовали в родильных отделениях и родильных боксах, что позволило проследить, записать, а иногда и поминутно зафиксировать поведение работавшего медперсонала. Другие участники исследования, не заходя непосредственно в родильные боксы, дабы не смущать рожениц, наблюдали за их поступлением в акушерский блок и за контактами их родственников с медицинским персоналом. В обязанности этой исследовательской группы входил также опрос родственников рожениц о качестве медицинских услуг и о тех трудностях, с которыми они столкнулись в процессе пребывания в стационаре.
Кроме того, мы присутствовали на собраниях медперсонала и записывали их на аудио-пленку, наблюдая за тем, как различные события “комментировались с научной точки зрения”. Это позволило нам изучить, каким образом то, чему мы стали свидетелями, “переводилось” на медицинский язык, что именно имело значение для медперсонала, а также то, что медработники скрывали от своего начальства и коллег. Иными словами, понять, в соответствии с какими правилами и целеполаганием создается такая специфическая форма повествования, как конкретная история болезни.
Такой подход дал нам возможность наблюдать in situ за общением между роженицами, их родственниками и медицинским персоналом. Он позволил также понять “обычный ход событий” (Farge 1994), “повседневность”, то, что происходит, когда кажется, что ничего не “происходит” – рутинное течение жизни в ее “режиме пониженной интенсивности” (Veyne 1996).
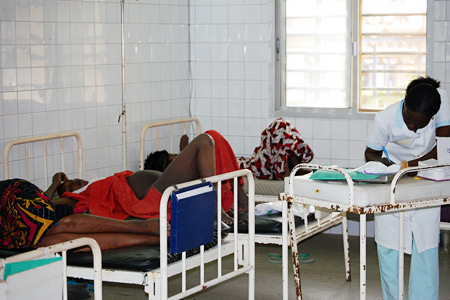
Предродовая палата родильного отделения на восемь коек почти полностью заполнена. Круглосуточно пять квалифицированных медицинских работников оказывают помощь рожающим женщинам — в среднем, 30 женщинам в день. В число оказываемых услуг входят помощь в дородовой период, родовспоможение и, при необходимости, хирургическое вмешательство в чрезвычайных ситуациях. Такая помощь обходится каждой матери в 18 000 франков КФА (около 40 долларов США).
Этот качественный подход соответствует нескольким теоретическим моделям, связывающим “социологическое рассуждение” с его контекстом (Passeron 2006). Достаточно вспомнить здесь “насыщенное описание” (Geertz 1998) или же обратиться к понятию микроистории, имеющей своей целью обнаружить невидимые структуры, обуславливающие жизненный опыт фигурантов (Levi 1989). Все, что говорилось во время приема родов, технических совещаний или бесед с различными фигурантами, было записано на пленку, расшифровано и переведено на французский язык in extenso.
Таким образом, в эти “поля” можно снова “вернуться”, чтобы изучить развитие ситуации, а также подвергнуть наши действия качественной и количественной оценке.
Социальная и организационная составляющие материнской смертности
Прежде чем представить читателю основные результаты нашей работы, нужно сказать несколько слов о том, что различные исследовательские программы или программы развития определяют как «контекст». Это очень «пассивный» и оправдывающий бездеятельность термин, поскольку речь в данном случае идет не просто об окружающей действительности в самом общем ее понимании, а о совокупности факторов и переменных, которые, не будучи включены в сферу анализа, оказываются на периферии исследования. Можно сказать, что словом «контекст» обозначается все то, что мы до сих пор не удосужились изучить.
А между тем, именно то, что оказывается таким образом вынесено за скобки наших размышлений и расчетов, зачастую куда более существенно влияет на поведение действующих лиц, нежели различные случайные и недолговечные проекты и программы. Невозможно, рассуждая о материнской смертности, обойти молчанием такие связанные с этим феноменом сюжеты, как специфическое отношение к человеческой жизни вообще, которая в этих обществах сурова и одновременно хрупка, или как система религиозных представлений, дарующая надежду и ощущение стабильности и порядка, отсутствующих в реальном социуме.
Поясним это на конкретном примере. В одной из африканских столиц, где мы работали, в непосредственной близости от больницы находятся мастерские по изготовлению гробов, чьи причудливые формы, цвета, позолота и украшения призваны соответствовать вкусам или профессии усопшего: тут и гитары, и рыбы, и сверкающие корабли, чтобы оправиться в вечное плавание… Из окон этих мастерских непрерывно доносятся поминальные песнопения, хорошо слышные в больничных помещениях. Некоторые акушерки напевают эти же самые мелодии, принимая роды. В исламской стране родственники выносят тела умерших, облаченные в белый саван, через родильные отделения.
Все это, конечно, с трудом поддается измерению. Но такое присутствие театрализованной смерти, взаимопроникновение ритуального и медицинского пространств не могут не оказывать определенного воздействия. Повсюду молитвы и лечебные процедуры неразделимы, и это не просто «местная атмосфера». Наличие культурной (культовой) составляющей в лечебных учреждениях выстраивает действия пациенток и персонала в соответствии с общим эмоциональным фоном.
Именно подобные проявления обыденной жизни необходимо уловить, если мы хотим понять, каким образом переплетение социальных и профессиональных факторов ведет к смерти слишком большого числа рожениц. В конце концов, все наши исследования сводятся к расшифровыванию этого многослойного «контекста», длительной культурной традиции, стоящей за самым незначительным действием. Повсюду, где речь заходит о нарушениях в работе, культура, политика и технические аспекты оказываются тесно переплетенными.
Однако это смешение не беспорядочно, и наши исследования обнаруживают эвристические закономерности, проявляющиеся в случаях материнской смертности в больничных стенах. Обратимся к некоторым из этих тенденций.
«Дьявол в мелочах»
Примо Леви (Primo Lévi 1989), применительно к куда более суровым условиям концентрационного лагеря (которые, безусловно, нельзя сравнивать с тем контекстом, о котором идет речь в нашей работе), показывает, насколько жизнь человека могла зависеть от движений повара, разливавшего лагерную похлебку. Удастся ли заключенному выжить, или же ему предстоит ослабеть от голода и погибнуть, зависело от того, на сколько сантиметров повар опускал половник, наливал ли он заключенному только жижу или захватывал и питательную гущу со дна. Получается, что значимость жеста заключается не в “самом” жесте, а зависит от его контекста. И в условиях нищеты то, что может показаться незначительной “деталью”, принимает в контексте крайней необходимости решающее значение.
Достаточно привести один пример.
Женщина приходит в больницу. Медицинский персонал уверяет ее в том, что у нее «ложные схватки», и что роды начнутся еще не скоро. Женщине советуют вернуться домой и ждать настоящих схваток. Что она и делает. Только “денег на еще одно такси [у нее] не было”. В результате женщина рожает неподалеку от дома, у портнихи. До больницы она добирается ночью, при открывшемся кровотечении, и спасти ее удается в самый последний момент. Таким образом женщина попадает в разряд тех, кому крупно повезло, так называемых near miss, тех, кто “счастливо отделался” (как их называют в медицинских сводках).
С медицинской точки зрения никакой “ошибки” допущено не было. Вот только нищета превращает книжные истины в реальный риск для жизни. Предписание “верно” лишь в зависимости от “контекста”.
“Приписываемые” причины
В медицине известен термин “приписываемая боль”, означающий, что боль ощущается в том участке тела, который никак не связан с участком самого повреждения. В больнице тоже могут возникать такие цепочки событий, при которых наиболее отдаленное из них может иметь самое непосредственное влияние на врачебные действия.
Рабочий отсутствует, и нет кислорода. Система подачи кислорода не работает. Медработники не знают, как подключить кислородную маску … Время идет; в конце концов, кесарево сечение проведено, но, так как роженица не получала кислород, младенец умер. На следующий день на собрании персонала объявляется: “Гипоксия плода при материнской эклампсии”, – перинатальная смерть. Однако, по нашим наблюдениям, кесарево сечение было сделано лишь спустя три часа после принятия соответствующего решения и без подачи кислорода.
Часто человеческая жизнь буквально висит на волоске. Так, был случай, когда женщина умерла, потому что охранники, ответственные за хранение банка донорской крови, ушли “на перерыв”, унеся с собой ключи. Опасная задержка операции кесарева сечения может быть вызвана поломкой стиральной машины (используемой для стирки халатов и одежды для операционного блока)…
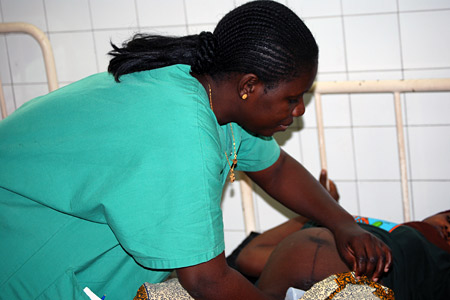
Гинеколог д-р Марием Самба осматривает одну из беременных женщин. Этих пациенток часто направляют в больницу из 12 санитарных постов района. К счастью этих женщин они получают помощь от подготовленнго персонала, способного выявить осложнения на ранней стадии и принять надлежащие меры.
Перечисление всех этих ошибок и недоработок важно не само по себе, а лишь в той мере, в какой оно позволяет понять, насколько разнообразными и трудно предсказуемыми могут быть обстоятельства, ведущие к смертельным случаям. Их сложно «закодировать» в стандартных вопросниках. Поэтому эпидемиологические исследования не замечают подобные факты, и они не учитываются при разработке программ улучшения качества медицинской помощи.
Между тем, во многих случаях наименее значительное и наиболее отдаленное в цепочке технических действий явление может стать причиной смерти, а это означает, что необходимо уделять равное внимание изучению всех факторов смертности. Вполне возможно, что позитивных результатов можно добиться с помощью более четкой организации труда санитаров или охранников…
Эффект привыкания
Во многих работах, посвященных изучению предприятий и организаций, подчеркивается, что рабочие, выполняющие рутинные действия, в качестве сигнала воспринимают только нечто непривычное (Bagla-Gökalp, 1998). Однако в родильных отделениях, о которых здесь идет речь, в отделениях, где погибают пять из ста новорожденных младенцев (Ouédraogo & Colle, 2002), что именно является непривычным, какое “событие” еще способно послужить сигналом для медперсонала? Парадокс заключается в том, что повторяемость драматических событий снижает восприимчивость как к самой трагедии, так и к возможности ее предотвращения.
В родильный бокс мы входим в 9:20. Там под наблюдением находятся две роженицы. Одна из пациенток, Мадам Х., родила примерно в 9 часов утра. Я спрашиваю у акушерки, на какой период времени женщины остаются под наблюдением: “Это зависит от пациентки”, – отвечает аттестованная акушерка. Одна из практиканток-акушерок добавляет: “В среднем два часа”.
Мадам Х. находится под наблюдением по причине подозрения на разрыв матки. 11:25, Мадам Х. все еще лежит на столе для обследования в очень неудобной позе, так как стол находится в полусложенном состоянии, и ноги женщины свешиваются. Я подхожу к пациентке и спрашиваю у нее, как она себя чувствует: “У меня кружится голова”. Я говорю об этом акушерке, она обещает проверить у пациентки давление, но этого не делает.
12:15, заведующий отделением входит в родильный бокс, отмечает неудобное положение пациентки и просит, чтобы ее положили на койку. Аттестованная акушерка отвечает, что пациентка находилась под наблюдением из-за подозрения на разрыв матки и в свою очередь отдает указания практиканткам-акушеркам, чтобы те переместили пациентку. При перемещении обнаруживается, что у пациентки обильное кровотечение.
Я напоминаю акушерке о проверке артериального давления: “Мы ждем, когда придет врач и посмотрит пациентку!”. 13:00, Мадам Х. все еще не осмотрели. Я снова напоминаю о проверке артериального давления. Не отвечая, акушерка просит практикантку подготовить тампон для ослабления кровотечения.
13:15, приходит дежурный врач, и акушерка докладывает ему о Мадам Х. Врач утверждает, что кровотечение у пациентки началось еще до родов, и говорит, что не может осмотреть женщину, так как он очень устал и провел все утро в операционном блоке. Тем не менее, врач отдает указание убрать тампон. В то же время врач соглашается осмотреть амбулаторную больную с гинекологическими симптомами, рекомендованную ему помощницей медсестры.
Затем врач интересуется состоянием новорожденного младенца одной из “протеже”. В блоке три ребенка, врач осматривает только того, который был ему рекомендован, хотя его состояние не хуже, чем у остальных. Мы уходим из родильного бокса примерно в 13:30. Мадам Х. так и не осмотрели.
Неумолимым образом “индифферентность” преобразует сигнал тревоги и сводит его восприятие к нулю. Это “рутинное” дистанцирование, моральное и эмоциональное, тормозит техническое вмешательство, создавая тем самым ситуацию акушерского риска[3].
Центр здравоохранения расширил состав подготовленных работников для оказания помощи беременным женщинам. Число женщин, получивших доступ к квалифицированной помощи в дородовой период и безопасным родам, возросло. Это привело к тому, что количество женщин, умирающих во время родов, значительно уменьшилось и местные матери больше не умирают от таких предотвратимых состояний, как эклампсия и сепсис. [Здесь надо добавить: в этом образцовом центре, содержащемся на деньги ООН]
Кодовая коммутация поведения
В социолингвистике выражение “словесная коммутация” может “рассматриваться как зависящая от контекста разница в употреблении слов и может также указывать на стилистический выбор говорящего” (Gumperz, 1989, 111). Перенесенное в область медобслуживания, это понятие соответствует тому неизменному смешению социальных и технических норм, тесному слиянию характерного социального поведения той или иной группы с манерами поведения медработников, которые можно наблюдать во всех отделениях медучреждений. Так, например, когда акушерка ругает стонущую роженицу, она в первую очередь подчиняется своему культурному коду, согласно которому женщина должна уметь контролировать боль во время родов, а уже затем действует в качестве профессионального работника, прислушивающегося к жалобам, вызванным возможной акушерской проблемой (Jaffré & Prual 1993).
Безусловно, это вполне типичная ситуация, и в поведении медработников всегда переплетаются следование техническим требованиям и местным нравам и обычаям. Однако в описываемых нами контекстах профессиональное поведение особенно “перегружено” более чем “естественно народным” стилем работы. Вне ситуации “неотложной помощи”, заставляющей выполнять точечные стандартизованные медицинские и манипуляции, предпринимаемые действия и лечение в большей степени зависят от степени рутинности и от повседневных условий. Выражаясь более категорично, можно сказать, что только неотложная ситуация способна “призвать к техническому порядку” и спровоцировать профессиональные действия.
12:45. На каталке привозят женщину. Врач-специалист спрашивает, куплены ли лекарства, необходимые для кесарева сечения.
14:30. Акушерка вставляет пациентке катетер. Врач-специалист: “Нужно спросить у родственников, нашли ли они лекарство”.
14:40. Измеряется давление.
14:45. Врач-специалист уходит перекусить.
15:10. Лекарства приносят, но врача нет.
15:12. Врач-специалист возвращается.
15:20. Приносят аппарат для определения группы крови. Санитар относит его в лабораторию.
16:20. Мы интересуемся результатом анализа крови, но выясняется, что за ним еще не сходили.
16:40. Приносят результат анализа крови. Врач-специалист: “Резус отрицательный!”, он думает, что записывает результат в карту пациентки S., но на самом деле записывает в карту пациентки А.
16:45, другой врач: “Определили группу крови?”. Врач-специалист ищет карту пациентки S, чтобы записать туда группу крови. Карта пропала.
Препирательства между врачом и акушеркой по поводу карты. Врач-специалист: “Где карта пациентки S.?”. Акушерка: “Ты только что ее брал”. Врач-специалист: “Да, я записал туда наблюдения и положил ее. Поищите хорошенько в ваших досье!” (Акушерка рассеянно и раздраженно ищет.)
“Я ее не нашла, доктор, поищи у себя! Куда-то ты ее положил!”. (Врач-специалист выходит, затем возвращается и просит, чтобы карту поискали более тщательно). Акушерка: “Я искала. Я все у себя перерыла”. (Говоря это, она продолжает искать и находит карту.) “Как можно вкладывать одну карту в другую! Это возмутительно. Это все из-за плохой организации!”.
17:00. Карту нашли, она была вложена в другую!
17:10, Врач: “Нужно нести пациентку!” Санитар: “Нет носилок!” Врач-специалист санитару: “Иди найди носилки, чтобы отправить А. в блок”. Акушерка санитару: “Сходи в лабораторию за следующим результатом анализа”.
Санитар, выходя в коридор и возмущаясь: “Все командуют. Кого мне теперь слушать?”. Он возвращается с результатом группы крови и говорит, что носилок не нашел…
Врач-специалист: “Сходи в хирургическое отделение или в скорую помощь!”. Санитар: “Я был и там, и там, но ничего не нашел” (выходит).
Врач-специалист:
“Все пользуются тем, что удается найти. Если мы находим носилки у нас, мы делаем все, чтобы их спрятать. Если носилки найдет персонал хирургического отделения, то они держат их у себя…”.
Общая перепалка, в результате рабочий берет койку в блоке, чтобы использовать ее в качестве носилок. Акушерка понимает, что группу крови проверяли не у пациентки А., а у пациентки S. Рабочий приходит, чтобы отвезти пациентку А. в блок, но теперь ему велят подождать, потому что нет результатов анализа группы крови.
17:20. Уход в операционную.
Конечно, следует избегать поспешных попыток объяснить эту и подобные ей ситуации исключительно «культурной спецификой». Тем не менее, описанная сцена ясно демонстрирует, что в данных профессиональных пространствах отсутствует “профессиональный порядок”. В стенах больницы не создано особое поведенческое, когнитивное и нормативное пространство. Люди ведут себя по большей части так же, как и за пределами больничного учреждения, что приводит к нарушению иерархических отношений и непоследовательности технических действий. Вновь становится очевидным, что «слабое звено» может находиться в любом месте цепи: усталость санитара, отсутствие носилок… Нагромождение таких малозначительных и потому не привлекающих особого внимания событий ведет к смерти пациенток.
“Вымарывание” записей, или белые пятна в клинических данных
“Вымарывание” текста статьи заключается в удалении абзацев, как правило, в цензурных целях. В нашем контексте, безусловно, мы употребляем это выражение как метафору. Однако попробуем использовать это выражение и посмотрим, что оно поможет нам понять. Часто родильные дома, где мы проводим исследование, походят на тексты, замаранные цензурой, содержащие “белые пятна”. Не хватает слов для понимания общего смысла, не хватает инструментов, чтобы родильные отделения могли выглядеть как технически целостные комплексы.
Например, некоторые виды сопроводительных документов, выступающих в роли “гибких указаний” (Dodier, 1993), которые могут помочь принять то или иное решение, такие, например, как партограмма[5] (которая должна предупреждать о потенциальных рисках и контролировать весь процесс родовой деятельности), не заполняются.

Однако количество предотвратимых случаев смерти матерей в центре здравоохранения, как и везде в стране, все еще слишком велико. Показатель материнской смертности в Сенегале снизился с 510 случаев смерти на 100 000 живорождений в 1992 году до 401 случая — в 2005 году. Но, в среднем, в результате осложнений во время беременности и родов ежедневно умирают пять женщин.
Конечно, это происходит отчасти потому, что определенная рутина, привычка полагаться на “устную организационную память” или нехватка времени отвлекают от ведения записей. Кроме того, компетентность персонала оценивается не в соответствии с эпидемиологическими нормами, обращающими первостепенное внимание на то, чего можно было избежать, а в соответствии с соотношением неудачных и успешно проведенных родов. Подобное смещение акцентов не способствует обсуждению того, какие профилактические действия можно и нужно было предпринять и слишком легко снимает всякую вину с тех, кто не сделал того, что обязан был сделать. Чтобы переломить эту тенденцию, полезно ввести в оборот понятие «предотвратимой материнской смертности» (Brouwere et Van Lergerghe, 1998).
Партограммы иногда не заполняются намеренно, поскольку обратить внимание на аномальное течение родов или на недосмотр при родовспоможении – значит взять на себя риск признать ошибку, за которую, возможно, придется нести ответственность. Однако иные причины, более “материального” характера, объясняют также некоторые информационные лакуны. Отметим, что принятие решений и сопутствующие этому когнитивные процессы (особенно в медицинском мире) в очень большой степени связаны с артефактами, данными (температура, артериальное давление и т. д.), получаемыми благодаря использованию того или иного инструмента.
Тело выражает себя медицинским образом лишь через измеряемые параметры либо благодаря распознаванию симптомов с помощью клинических таблиц и диагностического “древа”. Понять и предотвратить: эти две операции невозможны без технического обеспечения. Так, разбитый градусник означает, что распознать инфекцию уже нельзя; если исчезает тонометр, то выявить риск эклампсии у рожениц невозможно… Во многих случаях нехватка какого-то одного “инструмента” приводит к тому, что необходимое техническое действие не выполняется, и редуцирует клиническое действие до наблюдения “на глаз”, как, например, в случае с инфицированной женщиной, у которой температуру мерили очень приблизительным способом, тыльной стороной ладони.
Также, по разным причинам в подобных родильных домах не хватает большинства “когнитивных предметов” или “предметов-посредников” (Vink & Jeantet, 1995), необходимых для создания атмосферы медицинской бдительности.
У каждой пациентки свой градусник. Что касается прибора для измерения давления, существует больничный аппарат, один на четыре зала (…).
Когда заканчивают измерять давление в одном зале, аппарат переходит в другой зал. Если случай тяжелый, и если наш аппарат сломан, мы идем за другим в дежурное отделение. Но иногда и в дежурном отделении аппарата нет [смех]… Потому что когда аппарат ломается, мы отправляем его в отдел технического обслуживания, это занимает время. (…)
Помимо этих когнитивных приборов, другие предметы, чья функция состоит в создании связей, тоже отсутствуют. И эта вторая деталь не менее важна. Действительно, на любом предприятии (индустриальном или медицинском) производство знаний не столько зависит от индивидуальных способностей каждого, сколько является коллективным процессом постоянного взаимодействия, то есть “разделяемым знанием” (Vinck 1999). Повсюду устойчивость системы зависит от соответствующей ей социотехнической сети (Latour 1994).
Более конкретно, подобный коллектив возникает и продолжает существовать благодаря циркуляции комплекса “предметов-посредников” и “заложенных в предметы сценариев” (Akrich, 1990), которые, как истории болезни, медицинские карты или записи дежурных врачей, “переходят из рук в руки”. Этот обыденный документооборот не менее важен, чем производимые действия. Он задает направление мысли и в целом обеспечивает когнитивный процесс. К сожалению, в исследуемых нами медицинских пространствах об этом нет и речи. А поэтому нет и “сопровождающего наблюдения”, нет и размышления о структуре в целом.
На самом деле, не за всеми пациентками ведется наблюдение, карты не ведутся. Многие истории болезни не заполнены. В них не хватает многой информации. Давление измеряется нерегулярно. Когда меняется смена, нет никакого обмена информацией между сменами. В конечном счете, нет четко обозначенной роли. Нет нарукавника для измерения давления, у студентов нет перчаток. Нет игл для взятия крови на анализ…
(Студенты-стажеры)
Несогласованность в работе отделений
Помимо внутренней механики функционирования родильных отделений, возникают сбои во взаимодействии с другими медицинскими специализированными структурами, например, экстренными службами по переливанию крови.
У моей золовки роды начались в четверг. Она позвала меня, и я к ней пришла. Обычно она рожает в диспансере города А. Это ее четвертые роды. Я отвела ее в диспансер, там мы пробыли больше 6 часов. Ничего сделано не было. Кажется, есть все признаки начала родов. Тогда акушерка решила отправить нас в больницу.
Я позвонила брату, и он отвез нас на машине. Пока мы ехали в больницу, моя золовка потеряла сознание. Нас приняли в 21:00. Через некоторое время нам сказали, что золовка пришла в себя.
Но до этого мой брат оплатил, по крайней мере, 3 рецепта, выписанных двумя разными акушерками. В рецептах указаны одни и те же лекарства (…)
В два часа ночи нам сказали, что решено сделать кесарево сечение. Мы уже хотели собрать лекарства, когда акушерка вернулась и сказала, что ребенок уже выходит. Вместо того, чтобы выписать лекарства для кесарева сечения, акушерки заставили нас купить другие лекарства. Мы не знаем, что это за лекарства.
Глядя на дежуривших в тот день акушерок, мы догадывались, что роды были сложными.
Рано утром, в 5:30, где-то так, нам объявили, что родился мальчик. Пока мы радовались (…), через несколько минут нам сказали, что у роженицы обильное кровотечение.
Акушерка выходит с рецептом и говорит нам, чтобы мы как можно скорее пошли за кровью. Нас начала охватывать паника. Брат побежал за кровью, которую оказалось сложно достать. Он вернулся в 7 утра, но было уже поздно, его жена уже умерла.
Врачам было трудно объявить нам о смерти, так как они знали, что это была их вина… (Мадам А.)
Этот недоношенный ребенок весит 1700 грамм. В соответствии с рекомендациями ВОЗ, в родильном отделении центра здравоохранения оборудован специальный «уголок для новорожденных». Сегодня у маленького мальчика есть шанс выжить благодаря имеющемуся здесь кислородному оборудованию для реанимации и лампам для обогрева.
Очень часто, не продумав весь комплекс горизонтальных социотехнических цепочек, медицинская администрация оказывается “между множества огней”, вызванных различными сложностями медицинского и управленческого характера. И многие роженицы и новорожденные умирают «на ничейной территории», где ответственность не только не разделяется, а, наоборот, становится размытой, неопределенной. Смерть наступает где-то “между”. Между зонами ответственности банка донорской крови и акушерского отделения, родильного блока и отделения для новорожденных…
Полумеры, усугубляющие дезорганизацию
Любая работа состоит в сочетании выполнения формальных обязанностей и совокупности приобретаемого изо дня в день сотрудниками опыта. В каждом случае речь идет о своеобразной “интертекстуальности” этих профессиональных сегментов и об изменчивом сочетании технических предписаний и намерений фигурантов[6]. Однако в отделениях, где мы проводим исследование, привычные формы поведения и изобретательность всегда предшествуют какой-либо рефлексивности, и повсюду, попросту говоря, “приходится выкручиваться, как только возможно”.
Безусловно, все это соответствует определенному стилю работы, своего рода “национальным традициям” (d’Iribarne 1989). Однако, опять же, здесь важно особенно подчеркнуть, насколько подобные “технические фундаменты” и экономические ситуации обуславливают определенное состояние нравственности и морали. В отсутствие государственных средств и ресурсов, на первый план выходят индивидуальные решения, и подобный политический дефицит порождает, по крайней мере, два типа последствий.
Прежде всего, перед лицом конкретных сложностей и неустроенности, фигуранты оказываются в ситуации, когда они вынуждены применить своеобразную “этику наименьшего зла”, девизом которой могла бы быть фраза:
“Мы делаем все, что можем, для некоторых. Но мы не можем сделать это для всех[7].”
И может ли быть иначе? Но границы между необходимым компромиссом и опасной сделкой с совестью всегда размыты…
Кроме того, любая частная инициатива, сколь бы ценной она ни была сама по себе, неизбежно вносит дополнительную дезорганизацию в общую работу коллектива.
Что касается аптечек, я покупаю их на рынке [на “черном рынке”, официально запрещенном, но процветающем]. Я должна покупать сама, потому что если покупать в центральной аптеке, то будет слишком дорого, и я не смогу продавать [пациенткам] за 10,7 евро. […] Некоторым медсестрам или врачам все равно. Они берут препараты из аптечек и не кладут их обратно. Их это не волнует, это для их “протеже”, а потом они оставляют…” (Мадам D., смотрительница).
Таким образом, общественный сектор функционирует благодаря нелегальному частному сектору. Парадокс заключается в том, что, используя конкуренцию и неформальную систему, самоотверженность медперсонала позволяет пациентам совершенно нелегально доставать препараты по относительно доступной цене. Этическое решение проблемы в условиях, требующих неотложной помощи, но в то же время усугубление технической дезорганизации отделения и больницы.
Поэтому жизнь “висит на волоске” и зависит от какого-то одного человека, обладающего смелостью и волей, вопреки всеобщему унынию и существующим правилам. Выходит, он действует во благо…
Однако этот «нестандардизируемый» процесс может иметь и оборотную сторону: порождение спроса со стороны общественного сектора экономики для поддержания функционирования сектора “частного”.
Идет ли здесь речь об обратной стороне медали, в данном случае “негативной” ее стороне?
По крайней мере, речь идет о применении той самой этики наименьшего зла, о которой мы говорили выше. О поисках наименее вредоносного решения, ибо для коллективного использования простого технического инструмента необходимо было бы создать общественную систему, где правила едины и обязательны для всех и где все имеют равный доступ к услугам…
На самом деле, каждодневная работа и практически любая деятельность подчиняются системе “тройного ограничения”: с одной стороны, каждый должен исполнять свои обязанности в соответствии с нормами отделения, с другой – сглаживать недостатки в функционировании общественного учреждения, а с третьей – находить средства для собственного выживания в сложном социальном контексте.
Забвение значимого
В акушерских отделениях технические собрания должны иметь рефлексивную функцию. На самом деле, эти совещания превращаются просто в возможность поговорить о “случае”. Собрания проходят рутинно и по накатанной дорожке. Вместо того чтобы анализировать ту или иную ситуацию в комплексе ее сложных переменных, в ней пытаются найти своего рода “чистые данные”, позволяющие подтвердить или проиллюстрировать клинические знания. Обращает на себя внимание стремление свести объяснение причин к побочным медицинским явлениям, что позволяет с помощью тавтологии закрыть вопросы, возникшие после того или иного случая с летальным исходом:
“Мадам Х. умерла от эклампсии, у нее было повышенное давление”.
Или:
“Мадам Y. умерла от кровотечения в результате потери крови”…
Все “остальное” (время ожидания, недостаточная организованность, отсутствие санитара…) забывается. И процессы, которые мы только что описали, неосознанно устраняются из поля зрения, так как считаются не имеющими отношения к медицинской сфере.
Особая форма социальных отношений
Чтобы получить доступ к медицинской помощи в ситуации общей неустроенности, где отсутствует система, обеспечивающая равный объем услуг для всех (Giddens 1994), нужно добиться к себе особого отношения. Понятно, что в таких случаях очень опасно «остаться незамеченным». Поэтому в медицинских учреждениях больные используют различные средства, чтобы выделиться на общем фоне. Использование денег и коррупционные механизмы являются основными способами привлечения к себе особого внимания. Как правило, в больницы попадают «по знакомству». Для этого используются родственные или дружеские связи: например, человек, страдающий расстройством зрения, обращается к своему кузену-ортопеду, который, в свою очередь, «рекомендует» его своему приятелю-офтальмологу[8].
Хроническая болезнь или длительное лечение позволяют больному и врачу установить неформальный контакт, упрощающий их взаимодействие. Иначе обстоит дело в родильных отделениях. Экстренный характер медицинской помощи и физические страдания роженицы затрудняют какие-либо «переговоры» с медицинским персоналом. Поэтому, в зависимости от того, поступает ли роженица «по рекомендации» или на общих основаниях, наблюдение и уход за ней существенно различаются, и эта разница может иметь решающее значение для здоровья матери и ребенка.
Что может подсказать антропология
Схема антропологического анализа медицинских структур включает пять пунктов.
(1) Анализ ежедневно происходящих событий.
(2) Представление этого анализа с точки зрения организационного целого и возможных сбоев в его работе.
(3) Понимание того, чем руководствуются в своих действиях различные фигуранты структуры.
(4) Осмысление связей между экономической основой общества и системой медицинского наблюдения.
(5) Изучение различных способов сочетания технических норм, комплекса культурных ценностей и этики (Jaffré 2003).
Исследование, организованное в соответствии с этой схемой, позволяет понять, что роженицы умирают не только по причине акушерской патологии, но также в силу сложившейся конфигурации сложного взаимодействия комплекса взаимопроникающих переменных (медицинских, социальных, организационных), которые невозможно определить a priori. Именно поэтому без качественного анализа тут не обойтись. Он нужен не только для того, чтобы понять причины материнской смертности, но в первую очередь для того, чтобы определить, с помощью каких конкретных действий на местном уровне можно воздействовать на эту недопустимую ситуацию, ведущую к роковому исходу.
Комплексное изучение проблемы (включающее всю деятельность акушерских служб и связанных с ними других медицинских подразделений) позволяет учесть множество разнородных факторов (отсутствие санитаров, поломки оборудования, забытые ключи…). В отличие от эпидемиологического метода, строящегося на анализе предполагаемых причин, такой более широкий и открытый подход дает возможность включить в сферу наблюдения всю совокупность решающих, но часто не учитываемых обстоятельств и, соответственно, распространить предлагаемые меры на те сегменты профессионального спектра, которые обычно остаются без внимания (санитарно-гигиенические службы, технические работники, волонтеры).
Методологически для понимания этой сложной и ускользающей от наблюдения реальности необходимо наполнить конкретным смыслом широкие понятия, часто используемые в области здравоохранения: “сбой в системе”, “несвоевременное оказание помощи”, “невежество населения”, “неправильный уход”… Безусловно, все это имеет место. Однако какие конкретные действия приводят к подобным “сбоям”, почему помощь оказывается «несвоевременно» и т. д.?
Необходимы точные описания для того, чтобы определить совокупность мер, которые могут реально изменить ситуацию. Наконец, человек в своих действиях никогда не руководствуется исключительно доводами рассудка. Необходимо также, чтобы его “растрогали” жалобы, чтобы он “захотел помочь”, почувствовал, что его “это тоже касается”, ощутил “ответственность”, “испугался” допустить ошибку, “страдал” в случае смерти пациента… Одним словом, фигурант должен быть также движим моральными и эмоциональными мотивами.
Эта эмоциональная составляющая ярко не афишируются, но имеет ключевое значение[9]. Ею нельзя пренебрегать при оценке деятельности медицинских учреждений, точно так же как нельзя недооценивать различия в отношениях к себе и к другому, свойственных разным обществам и разным эпохам. Вот почему, привнося необходимую рефлексивность в деятельность медицинских учреждений, антропология может поспособствовать, в каждом конкретном случае, улучшению качества акушерской помощи в сложных социально-политических контекстах (Jaffré 2003).
Библиография
AKRICH M., 1990, » De la sociologie des techniques à une sociologie des usages «, Techniques et Culture, 16, 83-110.
BAGLA-GÖKALP L., 1998, Sociologie des organisation, Paris, La Découverte.
CHARTIER R., 2000, Les origines culturelles de la révolution française, Paris, Seuil.
CLOT Y., 1998, Le travail sans l’homme ? Pour une psychologie des milieux de travail et de vie, Paris, La découverte.
DES FORTS J., 1996, Maternal mortality and women’s condition : » the distress of being a woman «, International Journal of Anthropology, Vol 11 – N°2-4, 123-136.
DODIER N., 1993, Les arènes des habiletés techniques, Raisons Pratiques, 4 ; 115-139.
FARGE A., 1994, Le cours ordinaire des choses dans la cité du XVIII e siècle, Paris, Seuil.
GEERTZ C., 1998, La description dense. Vers une théorie interprétative de la culture. EHESS/Eds Parenthèses, Enquête N°6, 73-105.
GUMPERZ J. 1989, Engager la conversation. Introduction à la sociolinguistique interactionnelle, Paris, Editions de Minuit.
HARTOG F., 2003, Régimes d’historicité. Présentisme et expériences du temps, Paris, Seuil.
HOWEL J., 1995, Technology in the Hospital : transforming patient care in the early twentieth century, Baltimore, John Hopkins University Press.
HERZFELD M., 1992, Production of indifference. Exploring the symbolic roots of westerne bureaucraty, Chicago, The University of Chicago Press.
HORO A., TOURE ECRA F., MOHAMED F., ADJOUSSOU S., KONE M., Dysfonctionnement et mortalité maternelle. Analyse de 35 cas à la maternité du CHU de Yopougon (Abidjan, Côte d’Ivoire), Médecine d’Afrique Noire, Août/septembre, 35-47.
IRIBARNE (d’) P., 1989, La logique de l’honneur. Gestion des entreprises et traditions nationales, Paris, Seuil.
JAFFRE Y., 2003, Le souci de l’autre. Audit, éthique professionnelle et réflexivité des soignants en Guinée, Paris, IRD, Autrepart, 28, 95-110.
JAFFRE Y., 2006, Pour une anthropologie des sensibilités et des catégories affectives, Face à Face Regards sur la Santé N°9, Revue électronique, www.ssd.u-bordeaux2.fr, Univ. de Bordeaux II.
JAFFRE Y. & OLIVIER de SARDAN J.-P., 2003, “Une médecine inhospitalière” : les dysfonctionnements des services de santé en Afrique de l’Ouest. Paris, Karthala.
JAFFRE Y., PRUAL A., 1993, «Le corps des sages femmes» entre identités sociales et rofessionnelles.Paris, Sciences sociales et santé Vol XI, N° 2 Juin , 63-80.
JAFFRÉ Y., PRUAL A., 1994, Midwives in Niger : an uncomfortable position between social behavours and health care constraints, G. B., Social Science and Medicine Vol. 38, 1069-1073.
JEWKES R., NAEMAH A. & ZODUMO M., 1998, Why do nurses abuse patients ? reflexion from South African Obstértic services, Social Science and Medecine, 47 (11) : 1781-1785.
LATOUR B., 1994, Une sociologie sans objet ? Remarques sur l’interobjectivité, Sociologie du Travail (4), 587-608.
LEVI G., 1989 [1985], Le pouvoir au village. Histoire d’un exorciste dans le Piémont du XVIIe siècle. Paris : Gallimard NRF.
LEVI P., 1989 [1986], Les naufragés et les réscapées. Quarante ans après Auschwitz, Paris, Gallimard.
MILLIOT V., 1996, Cultures, sensibilités et société dans la France d’Ancien Régime, Paris, Nathan.
OLIVIER de SARDAN J.-P., 2003, Pourquoi le malade anonyme est-il si » mal traité » ? Culture bureaucratique commune et culture professionnelle de la santé, in Jaffré Y. & Olivier de Sardan J.-P. “Une médecine inhospitalière” : les dysfonctionnements des services de santé en Afrique de l’Ouest. Paris, Karthala, 265-294.
OMS, 2003, Au delà des nombres. Examiner les morts maternelles et les complications pour réduire les risques liés à la grossesse, Genève, WHO.
OUEDRAOGO C., BOUVIER-COLLE M.-H., 2002, Mortalité maternelle en Afrique de l’Ouest : comment, combien et pourquoi, J Gynecol Obstet Biol Reprod, 31, 80-89.
PASSERON J.-C., 2006, Le raisonnement sociologique (première éd. 1991), Paris, Albin Michel.
PERROT M., 1998, Les femmes ou les silences de l’Histoire, Paris, Flammarion.
POLLAK M., 2000, L’expérience concentrationnaire, Paris, Métaillié.
PRUAL A., La réduction de la mortalité maternelle dans les pays en voie de développement : théorie et pratique, Médecine Tropicale 2004 ; 64 : 569-75.
PRUAL A, 2008, Communication orale, Atelier Health Education Program (WHEP), Paris, 10 & 11 mars 2005, Académie des Sciences, Institut de France.
RANCIERE J., 1992, Les mots de l’histoire. Essai de poétique du savoir, Paris, Seuil.
REVAULT d’ALLONNES M., 2008, L’homme compassionnel, Paris, Seuil.
TEJ DELLAGI R., BEN SALLAH F., HAMIDA A. B., CHELLI H., SFAR R., REZIGUA H., ZOUARI B., 2001, Le système de surveillance des décès maternels dans la région de Tunis, Archives de l’Institut Pasteur de Tunis, Vol 78, N°1-4, 49-58.
THEVENOT L., 2006, L’action au pluriel. Sociologie des régimes d’engagement. Paris, La Découverte.
VEYNE P., 1996, L’interprétation et l’interprète. A propos des choses de la religion, in Interpréter, sur-interpréter, Enquête, 3, EHESS/ed. Parenthèses, 241-272.
VEYNE P., 2008, Foucault, Sa pensée sa personne, Paris, Albin Michel.
VINCK D., 1999, Les objets intermédiaires dans les réseaux de coopération scientifique. Contribution à la prise en compte des objets dans les dynamiques sociales, Revue Française de Sociologie, XL (2), 385-414.
VINCK D. & JEANTET A., 1995, Mediating and commissioning objects in the sociotechnical process of product design : a conceptual approach, in Management and new technology : design, netwoks and strategy, MacLean D., Saviotti P. & Vinck D. (eds), Bruxelles, CEU, COST, Social Science Serie.
Французская антропология сегодня: единство или многообразие? М.: 2009
Центр здравоохранения подает также хороший пример в области оказания комплексных услуг. Все женщины, обращающиеся за помощью в дородовой период, могут посещать неформальные занятия по вопросам беременности, кормления, гигиены и планирования семьи. Центр также стал первым местом в Сенегале для проведения пилотной программы по предотвращению передачи ВИЧ/СПИДа от матери ребенку. Сейчас в центре предоставляют лечение ВИЧ-позитивным матерям и детям.
P.S. Описанная здесь невесёлая картина показывает будущее нашей медицины по завершению реформ; очертания «сенегальской» ситуации явственно проступают на Украине, где победа майдана дала возможность провести те же реформы быстрей и решительней, без оглядки на народное недовольство. По мере того, как прежнее бывшее право на охрану здоровья превращается в услугу, продающуюся на рынке, качественные «услуги» дорожают, дешёвые вымываются, «нерентабельные» медучереждения, в провинции или в сельской местности, исчезают. По коммерциализации врачи всё больше воспринимают своё занятие как бизнес (директора-главврачи) или же зарабатывание денег (рядовые работники), а не служение обществу или людям, как раньше, что ещё больше ставит внимание к пациентам в зависимость от наличия знакомств во врачебной среде.
В ходе таких либеральных реформ государство сбрасывает с себя расходы на медицину (и прочую социалку), частные клиники и коммерциализирующиеся государственные получают дополнительные доходы от притока пациентов, лишившихся возможности лечиться бесплатно или вынужденных платить за всё больше компонентов лечения — лекарства и пр. В пределе это им даёт «сенегальскую» ситуацию, где (в отличие от б.СССР) бесплатной медицины никогда не было, а описанное равнодушие врачей к больным связано в т.ч. с наследием колониальной ситуации, где врачи были статусом сильно выше, чем пациенты.
Плюс свой вклад негативный вносит «антикоррупционная» риторика a la Навальный в нашей стране; их желания были точно и полностью реализованы в Западной Африке, скажем, в ходе реформ в сторону «малого государства» в Сенегале, о чём см. следующую статью про участие посредников в работе госаппарата. С одной стороны, она атакует следствия (взяточничество чиновников и, шире, госслужащих), а не причины (действия бизнеса, который везде и всегда главный коррупционер). Как известно, бизнесмен при прочих равных коррумпированней и криминальней чиновника, а тем более представителей таких «человечных» профессий, как врач, учитель, ВУЗовский преподаватель и пр.
Представление взяточниками полностью разрушает их этос, побуждая переключиться на зарабатывание денег, результат столь же негативен, как и полный уход врачей в частную медицину (в отличие от частичных подработок там). С другой стороны, под прессом такой пропаганды забывается, что при прочих равных государство обеспечивает медуслуги лучше и дешевле, чем частник, единстаенным решением проблем, вызванных недофинансированием с деградацией сети медучреждений из-за реформ, начинают видеть недостаточную смелость в проведении тех же реформ и требовать ещё большей приватизации с коммерциализацией.
Примечания
[1] Эти данные взяты главным образом из работы, опубликованной ВОЗ в 2004 г. и содержащей документальные свидетельства и обширную библиографию.
[2] По очевидным этическим соображениям в данной работе не называются ни те страны Западной Африки, ни те родильные дома или больницы, в которых проводились исследования.
[3]Для более широкого ознакомления с проблемой социального порождения индифферентности мы рекомендуем текст Херцфельда (Herzfeld, 1992), а также заметки Оливье де Сардана (Olivier de Sardan, 2003, 274) относительно перехода от структурной индифферентности, связанной с расцветом бюрократии, к индифферентности поведенческой.
[4] При более глубоком анализе необходимо, по всей видимости, “обратиться к тем моральным и эмоциональным основам, которые, с приходом нового времени, серьезным образом изменили наше отношение к себе подобным.” (Revault d’Allonnes, 2008, 9). Этика – производное от политики. Насколько понятие гражданственности и статусного равенства, формируемое политической системой, необходимо для того, чтобы каждый человек мог рассчитывать на равноценный (наряду с другими) объем внимания и оказываемых ему медицинских услуг?
[5]График, отображающий течение нормальных родов и позволяющий проследить за динамикой родовой деятельности (прим. ред.).
[6] Об этом см. замечания, содержащиеся в работе Ива Кло (Yves Clot, 1998).
[7]Эта проблематика рассматривалась Майклом Поллаком в контексте опыта концентрационного лагеря (Michael Pollak, 2000).
[8] Подробнее о подобных практиках см. Jaffré & Olivier de Sardan (2003).
[9] Более подробно об этом мы говорили в статье, посвященной вопросам историчности и социальной вариативности моральных и аффективных категорий (Jaffré 2006).

Шесть месяцев назад, когда Арам Н. рожала своего первого ребенка, Гору, ей потребовалось неотложное хирургическое вмешательство. Врач предупредил, что быстрое наступление второй беременности будет слишком рискованным. Поэтому она обратилась за советом по планированию семьи в центр здравоохранения. Она и ее муж согласны с тем, что матери и жены не должны умирать во время родов.